Intsulina ez den mendeko diabetesa (NIDDM, 2 motako diabetesa) - Gaixotasun heterogeneoa, intsulinaren sekrezioaren eta ehun periferikoen intsulinarekiko sentsibilitatearen ezaugarria (intsulinaren erresistentzia).
1) heredentzia - gene akastunak (kromosoma 11 - intsulinaren sekrezio urraketa, 12 kromosomaren gainean - intsulinaren hartzailearen sintesiaren narriadura, β-zelulek edo ehun periferikoek glukosa aintzatesteko sistemaren akats genetikoak) nagusiki transmititzen dituzte, bikien berdinetan, NIDDM% 95-100an garatzen da. kasu.
2) gehiegizko elikadura eta obesitatea - Kaloria handiko elikagaiak erraz xurgatzen diren karbohidratoak, gozokiak, alkohola eta landare-zuntz gabeziak dituztenak, sedentarioen bizimoduarekin batera, intsulinarekiko sekrezioa eta intsulinarekiko erresistentzia garatzen laguntzen dute.
NIDDMren patogenia hiru mailatan urratzeak eraginda:
1. Intsulina jariatzea urratzea - NIDDM-ren lehen akatsa, gaixotasunaren fase goiztiarrenean eta nabarmenenetan antzeman dena:
a) urratze kualitatiboak- NIDDMarekin, barazki odol-intsulina maila nabarmen murrizten da, proinsulina da nagusi
b) asaldura zinetikoak - pertsona osasuntsuetan, glukosaren administrazioari erantzunez, intsulinaren jariaketa bifasikoa antzematen da: glukosa estimulatu eta berehala hasten da lehenengo sekrezioaren gailurra, 10 minutuz amaitzen da, β zelula granuletatik gordetako intsulina askatzearen ondorioz, eta bigarren sekrezioaren gailurra 10 minutu igaro ondoren hasten da. sarreran edo 30 minutu eta gero edo geroago, glukosaren ahozko administrazioa egin ondoren, epe luzerako, sintetizatu berri den intsulinaren sekrezioa islatzen da glukosa β-zelulen estimulazioari erantzuteko. NIDDM-rekin ez dago lehenengo faserik eta intsulinaren sekrezioaren bigarren fasea leuntzen da.
c) urratze kuantitatiboak - NIDDM insulinopenia larria da, Langvrhans uhartetxoen β-zelulen masa gutxitu delako, isuletan gordailu amiloideen gordailua (amilinatik sintetizatua, β-zelulek intsulina jarrita dago eta proinsulina intsulina bihurtzean parte hartzen du) (glukosaren toxikotasuna) Langerhans uhartetxoen egiturazko nahasteak eta intsulinaren sekrezioa gutxitzea), etab.
2. Ehunen periferikoen intsulina erresistentzia:
a) aurre-hartzailea - genetikoki zehaztutako aldatutako produktuekin lotutakoak
intsulina molekulak edo proinsulina intsulina bihurtzeko osatu gabe
b) hartzailea - intsulina errezeptore aktiboen kopurua gutxitzearekin batera, anormalean ez diren errezeptoreen sintesia, antisorgailu antigorputzen agerpena.
c) postreceptor - Intsulinaren hartzailearen tirosina kinasaren jarduera gutxitzea, glukosa-garraiatzaileen kopurua gutxitzea (proteinak zelula barruko glukosa garraiatzea bermatzen duten zelula-mintzaren barneko gainazalean);
Intsulinarekiko erresistentzia garatzeko orduan, garrantzi handia du intsulina antagonisten zirkulazioa odolean (intsulina antigorputzak, intsulina hormonak: hazkunde hormona, kortisola, tiroide hormonak, tirotropina, prolaktina, glukagona, CA).
3. Gibeleko glukosa-produkzioa handitu da - glukoneogenesiaren gehiegikeriagatik, gibeleko glukosaren ekoizpena ezabatzeagatik, glukosaren eraketa zirkadiarraren erritmoa urratzea (gauez glukosaren ekoizpenean ez da gutxitu), etab.
NIDDMren adierazpen klinikoak:
1. Ondorengo kexak subjektiboki bereizgarriak dira:
- ahultasun orokorra eta muskularra (muskuluetan energia, glukogenoa eta proteina sortzeko gabezia dela eta)
- egarria - DM deskonpensatzeko aldian, gaixoek egunean 3-5 litro edo gehiago edan dezakete, hipergluzemia handiagoa, egarria nabarmenagoa, aho lehorra (deshidratazioagatik eta gatz guruinaren funtzioa murriztuz)
- gernu maiz eta oparoa egunez eta gauez
- gizentasuna - askotan, baina ez beti
- larruazala azkura - batez ere genital eremuan dauden emakumeetan
2. Objektiboki, organoen eta sistemen egoera:
a) azala:
- azala lehorra, gutxitu turgorea eta elastikotasuna
- larruazaleko lesio pustularrak, furunkulosi errepikakorra, hidroadenitisa, oinen epidermofitosia
- larruazaleko xantomak (papulak eta kolore horixkodun noduluak, lipidoz beteta, ipurmasailetan, beheko hanketan, belauneko eta ukondoetako artikulazioetan kokatuta) eta xantlasma (lipido horia orbanen azalean)
- Errubioa - larruazaleko kapilarretako hedapena larruazala garbitzeko masailetan eta masailetan (diabetiko blush)
- azalaren necrobiosi lipoidea - maizago, hanketan, lehendabizi nodo gorrixka edo horixkatsu trinkoak agertzen dira kapilar dilatatuen eritemaz inguratutako ingurak; horien gainean azala pixkanaka atrofia bihurtzen da. eremu ultzerakorrak dira, oso poliki sendatu, pigmentazio guneak utziz
b) digestio-aparatua:
- gaixotasun periodontala, solteak eta hortz galera
- piorrea albeolarra, gingivitisa, estetitis ultzeragarria edo aftosa
- gastritis kronikoa, atrofia pixkanaka garatzeko duodenitisa, zuku gastrikoaren sekrezioa murriztu da;
urdaileko motor funtzioak behera egin du gastroparesiaraino
- hesteetako disfuntzioa: beherakoa, steatorrea, malabsorzio sindromea
- gibeleko hepatosi gantzatsua, kolekistitis kalkulagarria kronikoa, behazun diskinesia eta abar.
c) sistema kardiobaskularra:
- aterosklerosi eta bihotzeko gaixotasun koronarioen garapena hainbat konplikaziorekin (diabetesa duten MI mina gabe gerta daiteke - Kardiako hipestesia sindromea, parramionista, maiz transmirala, aurrera egiteko zaila, hainbat konplikaziorekin batera)
- hipertentsio arteriala (askotan sekundarioa nefroangiopatiengatik, giltzurrun arterien aterosklerosia, etab.)
- "bihotz diabetikoa" - distrofia miokardial dismetabolikoa
g) arnas aparatua:
- biriketako tuberkulosia predisposizioa ikastaro larriarekin, maiz larriagotuz, konplikazioekin
- maiz pneumonia (biriken mikroangiopatia dela eta)
- bronkitis akutua maiz eta bronkitis kronikoa garatzeko predisposizioa
e) gernu sistema: gernu-hodietako gaixotasun infekzioso eta hanturagarriak (predikzioa) gistitoak (zistitisa, pielonefritisa), etab.
NIDDM diagnostikoa: ikusi 74. galdera.
1. Dieta - Baldintza hauek bete behar dituzte:
- fisiologikoa izatea osagai nagusien osaera eta erlazioan (% 60 karbohidratoak,% 24 gantzak,% 16 proteinak), energia kostu guztiak jarduera fisikoaren mailaren arabera estaliz eta gorputz pisu "ideal" normala mantentzea bermatuz, gorputzaren pisu gehiegizkoa dieta hipokalorikoa adierazten da. 20-25 kcal kalkulatzetik 1 kg gorputz pisu / egunean
- Eguneroko kaloria kontsumitzen duten bazkarien artean banatzen den 4-5 aldiz bazkaria:% 30 - gosaltzeko,% 40 - bazkaltzeko,% 10 - arratsaldeko merienda baterako,% 20 - afaltzeko
- erraz digeritzen diren karbohidratoak, alkohol-sarrerak ezabatu, landare-zuntzen edukia handitu
- mugatu animalien jatorriko gantzak (gantzak% 40-50 landareak izan beharko luke)
Monoterapia moduko dieta burutzen da, harik eta erabileraren aurrekariak diabetearen kalte-ordaina osorik mantentzea posible den arte.
2. Pisua galtzea, jarduera fisiko egokia (gorputzeko pisu gehiegiz, anoreaktika erabil daiteke. Katekolaminak, meridia (sibutramina) 10 mg 1 eguneko, 1 kg eguneko, hileroko 3-5 kg-ko pisua galtzea eragozten duen ekintza zentraleko prestaketa.
3. Droga terapia - ahozko sendagai hipogluzemikoak (eta 2 motako diabetesa + intsulina terapia duten intsulina behar duten pazienteetan, ekintza konbinatuko sendagaiekin: mixtard-30, profil humulina-3, insuman orrazia-25 GT, gosaria eta afaria baino lehen administrazio bikoitzean):
a) sekretuak - Amaratutako intsulinaren sekrezioa estimulatzen duten drogak b-zelulek:
1) sulfonilurea deribatuak - klorpropamida (I. belaunaldia) 250 mg / eguneko 1 edo 2 dosietan, glibenklamida (maninil) 1,25-20 mg / eguneko, manilinaren 1,75 eta 3,5 forma mikronizatuak barne, glipizida, glikoslazida (diabetesa) 80-320 mg / eguneko glikidona, glimepiridoa (amaryl) 1-8 mg / eguneko
2) aminoazidoen deribatuak - hipergluzemia postprandial erregulatzeko ezin hobea: 0,5-2 mg-ko novonorma (repaglinida) 6-8 mg / eguneko, starlix (nateglinide)
b) biguanidoak - Intsulinaren presentzia handitu glukosaren erabilera periferikoa, glukoneogenesia murriztu, glukosaren erabilera hesteek odol-glukosa gutxitzearekin batera: N, N-dimetilbiguanida (siofor, metformina, glukofago) 500-850 mg 2 aldiz / egunean
c) a-glukosidasaren inhibitzaileak - murriztu digestio-hodietako karbohidratoen xurgapena: glukobai (acarbose) 150-300 mg / eguneko 3 dosi banatu janariarekin
d) glitazonak (tiosalidinazioak, intsulina sentsibilizatzaileak) - Ehun periferikoek intsulinarekiko sentikortasuna handitzea: aktos (pioglitazona) 30 mg 1 aldiz / eguneko
4. NIDDMaren konplikazio berantiarren prebentzioa eta tratamendua - arazoa konpontzeko arrakasta beharrezkoa da:
a) karbohidratoen metabolismoaren arau-haustea konpentsatzea normoglicemia eta agloskuria NIDDMaren tratamendu egokia eta egokia eginez
b) gantz metabolismoa konpentsatu lipidoak gutxitzeko terapia egokiarekin: koipeak, drogak (estatinak, zuntzak, azido nikotinikoak, etab.) murrizteko dieta.
c) odol presio maila normala ziurtatzea (antihipertentsiboak diren drogak, batez ere ACE inhibitzaileak, gainera efektu nefroprotektiboak dituztenak)
g) odol koagulazio eta antikoagulazio sistemen oreka ziurtatzeko
Konplikazio berantiarren prebentzioa barne dago Karbohidratoen metabolismoaren konpentsazio iraunkorra mantentzea denbora luzez eta diabetesa beranduren konplikazioen hasierako faseen detekzio goiztiarra:
1) erretinopatia diabetikoa - fundus azterketa aldizka egin behar da urtean 5 lehenengo aldiz, eta, ondoren, 6 hilabetetik behin, erretinako ontzien neoplasmarekin, laser koagulazioa adierazten da
2) nefropatia diabetikoa - beharrezkoa da mikroaluminuminuria 6 hilean behin zehaztea, giltzurrun-gutxiegitasun kronikoaren zantzuak agertzen direnean - animalien proteina murrizteko dieta (40 g eguneko gehienez) eta sodio kloruroa (eguneko 5 g gehienez), ACE inhibitzaileen erabilera, desintoxikazio terapia eta funtzioaren hondatze etengabearekin. giltzurrunak - hemodialisia eta bestelako konplikazioak.
NIDDM Prebentzioa: bizimodu osasungarria (hipodinamia eta gizentasuna saihestu
Diabetes mellitusaren konplikazio berandu (kronikoak): mikroangiopatiak (erretinopatia diabetikoa, nefropatia diabetikoa), macroangiopatia (oinez diabetikoaren sindromea), polineuropatia.
Angiopatia diabetikoa - Lesio baskular orokorra diabetean, bai itsasontzi txikietara (mikroangiopatia), bai kalibro handi eta ertaineko arterietara (macroangiopatia) hedatuz.
Mikroangiopatia diabetikoa - berariazko diabetes mellitus ontzi txikien lesio hedatua (arteriolak, kapilarrak, venulak), beren egituran aldaketak baitira (sotoaren mintza loditzea, endotelia ugaltzea, glukosaminoglicanoak gordetzea ontziaren horman, arteriole hormako hialinosia, mikrotrombosak, mikaneurismoak garatzea) iragazkortasun handiagoarekin. :
1. Erretinopatia diabetikoa - diabetesa duten gaixoen itsutasun kausa nagusia, ez ugaltzea (mikaneurismoak, hemorragiak, edema, erretinan soluzio solidoak), preproliferatiboak (+ erretinako zainetan aldaketak: argitasuna, tortuositatea, begiztak, erretiratzea, odol hodien gorabehera) eta ugaltzea (+ ontzi berrien agerpena). erretinan maiz gertatzen diren hemorragia ugariak, desagerraraztearekin eta ehun konektiboaren eraketa intentsiboarekin), euli keinutsu klinikoen kezkak, lekuak, laino sentsazioa, lausoak diren objektuak apalago doaz. ikusmen zorroztasun s.
Erretinopatia diabetikoaren emanaldia.
"Urrezko estandarra" fundusaren kolorearen argazkigintza estereoskopikoa da, erretinaren fluoreszentzia angiografia; gaur egun, oftalmoskopia zuzena da erabilgarriena.
Diabetesiaren diagnostikoa egin zenetik 1,5-2 urte igaro ondorengo lehen azterketa, erretinopatia diabetikoa egon ezean, azterketa gutxienez 1 aldiz 1-2 urtean, eskuragarri egonez gero - gutxienez 1 urtean edo maizago, haurdunaldiarekin erretinopatia diabetikoarekin konbinatuta. , AH, CRF - azterketa ordutegi indibiduala, ikusmen garraztasunaren bat-bateko beherakadarekin - oftalmologoak berehalako azterketa egin du.
Erretinopatia diabetikoaren tratamendu printzipioak:
1. Droga terapia: karbohidratoen metabolismoaren gehieneko kalte-ordaina (ahozko azukrea gutxitzen duten drogak, intsulina terapia), konplikazio konplexuak tratatzea, antioxidatzaileak (nikotinamida) ugaltze gabeko erretinopatia diabetikoarekiko odoleko lipidoekin, pisu molekular txikiko heparinak prozesuaren hasierako faseetan.
2. Erretinako ontzien fotokagulazioa erretinopatia diabetikoaren hasierako faseetan (tokiko - laserraren koagulaziorako prozesuak prozesu patologikoaren eremuan edo aurretinako hemorragia aplikatzen dira. Fokalki - koagulatuak hainbat lerrotan aplikatzen dira paramakular eta parapapilarretan, panretinal - erretinopatia proliferatiboetan erabiltzen da, 1200etik 1200era). Fokak erretinan gainean kontrol-taula batean aplikatzen dira. Mota guztietako eskualde paramakular eta parapapilarretik erretinaren zona ekuatorialeraino).
3. Kriokoagulazioa - erretinopatia diabetiko ugaltzailea duten pazienteentzat adierazita, gorputz bortitzeko maiztasuneko hemorragia korapilatsua, neovaskularizazioa eta ehun ugaltzailea areagotzen du lehenik, begi globalaren beheko aldean egiten da, eta astebete igaro ondoren goiko erdian, ikusmena hobetzeko edo egonkortzeko aukera ematen du, ikuspegi osoa saihesteko. itsutasuna.
4. Bitrektomia - birakari eta erretinan aldaketa fibrotikoen ondorengo garapenarekin batera hazteko hemorragia errepikakorrentzat
2. Nefropatia diabetikoa - giltzurruneko glomeruluen nefroangiosklerosia nodularra edo difusa dela eta.
Nefropatia diabetikoaren adierazpen klinikoak eta laborategikoak.
1. Hasierako faseetan manifestazio subjektiboak falta dira, klinikoki adierazitako fasean, proteinuria handituz, hipertentsio arteriala, sindrome nefrotikoa, gutxiegitasun giltzurrunaren klinika progresiboa dira.
2. Mikroalbuminuria (gernu albumina baztertuz, balio normalak gaindituz, baina proteinuria mailara ez iristen: 30-300 mg / eguneko) - diabetiko nefropatiaren seinale goiztiarrena, mikroalbuminuria etengabea agertuz gero, gaixotasuna klinikoki adierazitako etapa garatuko da 5-7 urte barru.
3. Hiperfiltrazioa (GFR> 140 ml / min) - diabetesa giltzurruneko funtzioan hipergluzemiak duen eraginaren ondorio goiztiarrak giltzurruneko kalteak eragiten ditu; diabetearen iraupenaren gehikuntzarekin batera, GFR pixkanaka murrizten da proteinuria handituz eta hipertentsioaren graduaren larritasunarekin.
Nefropatia diabetikoaren azken faseetan proteinuria etengabea, GFR gutxitzea, azotemia (kreatinina eta odol urea) areagotzea, hipertentsioaren larritzea eta egonkortzea, eta sindrome nefrotikoaren garapena dira.
Nefropatia diabetikoaren garapena:
1) giltzurrunak hiperfuntzioa - GFR handitu> 140 ml / min, giltzurruneko odol-fluxua, giltzurruneko hipertrofia, albuminuria normala
Ez zenuen bilatzen ari zena aurkitu? Erabili bilaketa:
Esaldi onenak:Ikaslea etengabe uzten duen pertsona da. 10160 - | 7206 - edo dena irakurri.
Etiopatogenesia eta diabetesa diagnostikatzea
OMEren adituen (1999) arabera, diabetesa hainbat etiologiaren nahaste metaboliko gisa deskribatzen da. Intsulina jariatzean akats batekin lotutako karbohidrato, gantz eta proteinen metabolismoarekin lotutako hipergluzemia kronikoa da. Intsulinaren efektuak edo biak.
Diabetearen akats metaboliko nagusia glukosa eta aminoazidoen transferentzia okerra da mintz zitoplasmatikoen bidez intsulinaren menpeko ehunetara. Substantzia horien transmembrana garraiatzeak beste aldaketa metaboliko guztiak eragiten ditu.
Azken urteotan ideia azkenean eratu da diabetesa genetikoki eta fisiopatologikoki hipergluzemia kronikoaren sindrome heterogeneoa dela, eta horien mota nagusiak I eta II diabetesa dira. Sarritan ezin da gaixotasuna garatzeko faktore etiologikoak eta lagungarriak bereizten.
Izan ere, diabetearen mellitusaren adierazpen klinikoak biztanleriaren zati helduetan baieztatutako parametro biokimikoekin agertzen direnez, konplikazio baskular berantiarren maiztasun altua (5 eta 7 urte baino gehiagoko gaixotasun metabolikoen iraupena) agerian uzten da, orduan 1999an OMEko adituek gaixotasunaren sailkapen berria proposatu zuten diabetesa laborategiko diagnostikorako irizpideak (33.1. taula).
Glukosa-kontzentrazioa, mmol / l (mg / dl) | Odol osoa | plasma |
| venous | kapilarra | venous | kapilarra |
| Diabetes mellitus: |
| sabele huts batean | > 6,1(> 110) | > 6,1(> 110) | > 7,0 (> 126) | > 7,0 (> 126) |
| edo glukosa kargatu ondorengo 2 ordu edo biak | > 10,0 (> 180) | > 11,1 (> 200) | > 11,1 (> 200) | > 12,2 (> 220) |
| Glukosarekiko tolerantzia narriatua |
| sabele huts batean | 6,7 (> 120) eta 7,8 (> 140) eta 7,8 (> 140) eta 8,9 (> 160) eta 5,6 (> 100) eta 5,6 (> 100) eta 6, 1 (> 110) eta 6,1 (> 110) eta 6,1 (> 110) eta 7,0 mmol / L (> 126 mg / dl) baieztatu beharko lirateke beste egunetan glukosa-edukia berriro zehaztuz. Horrela, karbohidratoen metabolismoaren narriadurarako irizpide biokimiko zorrotzak sartu dira. Diabetesaren diagnostikoa beste egunetan behin eta berriz frogatu beharko da, hipergluzemia agerikoa ez badago deskonpentsazio metaboliko akutua edo diabetearen sintomarik agerikoa, sintomatologia klinikoa arina badago. Odol / plasma glukosaren barau normal bat baino gehiago duten baina diagnostiko-mailaren azpitik dauden pertsonak, diabetesa azken diagnostikoa egiteko, kontrol neurketak egiteko edo glukosa tolerantzia test (PTH). PTH goizeko dieta eta jarduera fisiko normal baten aurrekariak egiten dira, ez 10 ordu lehenago eta azken otordua baino 16 ordu lehenago. Proba egin baino 3 egun lehenago, gaixoak gutxienez 250 g karbohidrato jaso behar ditu egunean eta denbora horretan ez du plasma glukosa eragiten duten drogak hartu (glukokortikoide, antisorgailu hormonalak, antiinflamatorio ez esteroideak eta azukrea gutxitzen duten drogak, adrenostimulatzaileak, antibiotiko batzuk, tiazido diuretikoak) . PTHren kasuan, honako adierazleak hauek dira: 1) glukosarekiko tolerantzia normala glukemia maila 7,8 mmol / l (> 140 mg / dl) kargatu ondorengo 2 ordukoa da, baina 11,1 mmol / l azpitik (> 200 mg / dl) diabetesa diagnostikatzeko aukera ematen du. ondorengo ikerketek baieztatu behar dute Horrela, diabetesa diagnostikatu daiteke glukosako plasma glukosa> 7,0 mmol / L (> 126 mg / dL) eta odol osoan> 6,1 mmol / L (> 110 mg / dl). Diabetesen sailkapenaDiabetesari buruzko diagnostiko irizpide berriekin batera, OMEko adituek diabetes mellitusaren sailkapen berria proposatu zuten (33.2 taula). 33.2 taula. Nahaste glikemikoen sailkapen etiologikoa (OME, 1999) 2. 2. motako diabetesa (intsulina erresistentziaren aldaera nagusi duen intsulina gabezia erlatiboa duen intsulilazio gabezia duenarekin eta intsulinaarekiko erresistentziarik gabeko aldaerara) 3. Beste diabetes zehaztapenak
- B zelulen funtzioan akats genetikoak
- Intsulinaren jardueraren akats genetikoak
- Pankrea exokrinoaren gaixotasunak
- endokrinopatiak
- drogek edo produktu kimikoek eragindako diabetesa
- infekzioak
- diabetesa immunitatearekin lotutako ohiko formak
- diabetearekin lotutako zenbait sindrome genetiko 4. diabetesa gestazionala
|
Oharra: glukosa-tolerantziaren eta gestazio-diabetearen keinu-narriaduraren moduak daude.Diagnosi "intsulina-menpeko" eta "ez-menpeko" diabetesa ez erabiltzea eta "I eta II diabetesa" izenak soilik uztea proposatzen da. Forma horien patogenesiaren ondorioz gertatzen da, eta ez da etengabeko terapia kontuan hartzen. Gainera, intsulinarengandik independentea den modua menpekotasun osorako trantsizioa izateko aukera gaixoaren bizitzako etapa desberdinetan gerta daiteke (33.3 taula).
33.3 taula. Nahaste glicemikoak: mota etiologikoak eta fase klinikoak (OME, 1999)
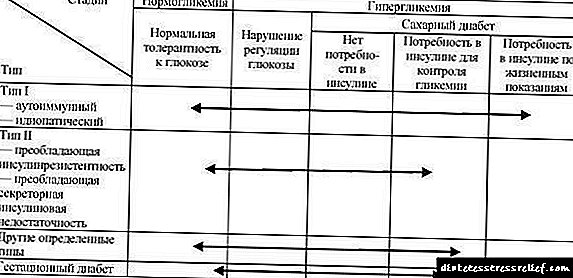
I eta II motako diabetesa ohikoenak, diabetesaren kasu guztien% 90 baino gehiago dira.
I motako diabetes mellitus karbohidratoen metabolismoaren trastornoak daude, pankreako uharteetako β-zelulak suntsitzearekin lotutakoak, genetikoki predisposatutako gizabanakoetan eta arazo immunologikoen atzeko planoan.
Gaixoek 30 urte arteko adina dute, intsulina gabezia absolutua, ketoacidosis joera eta intsulina exogenoa administratzeko beharra.
Prozesu immunologiko edo autoimmune batek eragindako b zelulen suntsipena eta murrizketa kasuetan, diabetesa autoimmune gisa hartzen da. 1 motako diabetesa mellitus autoantigorputz desberdinen presentzia da.
Honetarako predisposizioa HLA konplexuaren DR3, DR4 edo DR3 / DR4 eta HLA DQren lekuko alelo batzuekin geneekin konbinatzen da. Nabarmentzen da I motako diabetesa (autoimmuneak) garapen faseak jasan ditzakeela normoglicemiarengatik, intsulina administraziorik behar ez duten b zelulak suntsitzeko. B zelulak gutxitzeak edo desagertzeak intsulina menpekotasun osoa lortzen du, eta hori gabe gaixoak ketoacidosi joera garatzen du, koma. Etiologia eta patogenia ezezagunak badira, diabetesa "idiopatikoa" deritzo I motako diabetesa.
II motako diabetesa mellitus karbohidratoen metabolismoaren nahasteak daude. Intsulinaren erresistentziaren larritasunaren eta intsulinaren sekrezioaren akatsen arteko korrelazio-maila desberdinak daude. Oro har, II motako diabetean bi faktore hauek gaixotasunaren patogenesian parte hartzen dute, paziente bakoitzean erlazio desberdin batean zehazten dira.
II motako diabetesa normalean 40 urteren ondoren hautematen da. Maizago, gaixotasuna poliki-poliki garatzen da, pixkanaka, ketoacidosi diabetiko espontaneorik gabe. Tratamenduak, normalean, ez du intsulina premiazko administraziorik behar bizitza salbatzeko. II motako diabetes mellitusaren garapenean (diabetesa kasu guztien% 85 gutxi gorabehera), faktore genetikoak (familiak) garrantzi handia du.
Sarritan, herentzia poligeniko gisa hartzen da. Diabetesa intzidentziaz pisatzen duten pazienteetan adina handitzen da eta 50 urtetik gorako gizonezkoetan% 100era hurbiltzen da.
II motako diabetesa duten gaixoek askotan intsulina tratatzen dute hipergluzemia handiak direla eta, baina intsulina ketoacidosi espontaneoa kentzean ia ez da gertatzen.
Sindrome metabolikoa
II motako diabetesa genesian, probokazio garrantzitsua betetzen du obesitateak, batez ere sabeleko motakoak.
Diabetes mota hau hiperinsulinemiarekin lotzen da, ehunen intsulinaren erresistentzia areagotuz, gibeleko glukosa ekoizpenarekin eta b-zelulen porrota progresiboarekin.
Intsulinaren erresistentzia intsulinarekiko ehunetan garatzen da, besteak beste, muskulu eskeletikoa, ehun adiposa eta gibela. Ezaguna da intsulina-mailaren eta obesitatearen arteko harremana.
Obesitatearen hiperinsulinismoaren baldintzetan, somatostatina, kortikotropina, gantz-azido askeak, azido urikoa eta beste kontrafaktore odol maila handitu dira. Alde batetik, odol plasmako glukosa eta intsulina maila eragiten dute, eta, bestetik, sentsazio "fisiologikoa" eratzea. gosea. Horrek lipogenesia lipolisi gainean nagusitzen du. Ehunen intsulinaren erresistentzia obesitatean plasma intsulina intsulina maila gehiagorekin gainditzen da.
Ez dago elikagai substantzien diabetogenorik zehatzik, baina gantz saturatuen kontsumoa handitzeak eta dieta zuntz gutxi kontsumitzeak intsulinaren sentsibilitatea gutxitzen laguntzen dute.
Gorputzaren pisua% 5-10 gutxitzeak, obesitateak oraindik irauten badu ere, hartzailearen akatsak zuzentzea, plasmaren intsulina kontzentrazioaren jaitsiera, glicemia maila, lipoproteinak aterogenikoak eta gaixoen egoera orokorra hobetzea dakar.
Gaixo obesoen diabetearen progresioak intsulinaren gabezia handitzen du erlatibotik absolutora. Horrela, obesitatea, batetik, diabetesa garatzeko arrisku faktorea da, eta, bestetik, bere manifestazio goiztiarra. II motako diabetes mellitus patogenetikoki heterogeneoa da.
OMEren 1999ko txosten batek sindrome metabolikoaren kontzeptua faktore garrantzitsu gisa sartu zuen, konplikazio baskularretan.
Sindrome metabolikorako adostutako definizioa izan ez arren, bere kontzeptuak bi osagai hauek edo gehiago biltzen ditu:
- Glukosa metabolismoa edo diabetearen presentzia
- intsulinarekiko erresistentzia
- 140/90 mm RT-tik gorako odol-presioaren hazkundea. Art.,
- triglizeridoak eta / edo kolesterol gutxi dentsitate txikiko lipoproteina(LDL),
- gizentasuna,
- mikroalbuminuria 20 mcg / min baino gehiago.
Gaixo obesietan gorputz pisua murriztera zuzendutako dieta neurri zorrotzak erabiltzeak, sindrome metabolikoaren arrisku faktoreen esposizioak normalean edo gluzemia murriztea eta konplikazioen maiztasuna gutxitzea eragiten du.
Diabetesaren konplikazioak
Paziente batzuek (% 5 inguru) konplikazioetarako predisposizio handia dute, karbohidratoen metabolismoaren konpentsazio maila edozein dela ere; gaixoen beste zati batean (% 20-25), oso gutxitan ikusten dira konplikazioak predisposizio genetiko txikia dela eta.
Gaixo gehienetan (% 70-75), predisposizio genetikoaren maila alda daiteke eta gaixo hauengan karbohidratoen metabolismoaren konpentsazio on bat mantentzeak angiopatia eta neuropatia zeharkako inhibitzaile nabarmenak ditu.
Angiopatia diabetikoa (makro eta mikroangiopatia) eta neuropatia dira diabetearen adierazpenik larrienetakoak, edozein dela ere. Nahaste horiek garatzeko orduan, garrantzi handia ematen diete proteinen glikazioari (glukosa molekula bati lotzen zaizkio, ez entzimatikoak eta, azken fasean, funtzio zelularraren aldaketa erreakzio kimiko itzulezinak, intsulina ez den ehunetan) eta odolaren propietate erreologikoen aldaketa.
Hemoglobina proteinen glickazioak gas garraioa etetea eragiten du. Gainera, sotoko mintzak loditzen dira mintzetako proteinen egitura urratzeagatik. Diabetesa duten pazienteetan, glukosa glukosa odol-serumean, lipoproteinetan, nerbio periferikoetan eta ehun konektiboaren egituretan gehitzeko prozesua hauteman zen.
Glikazio-maila glukosa-kontzentrazioarekiko zuzenean proportzionala da. Hemoglobina glikosilatuaren determinazioa (HbA1b, HbA1c) hemoglobinaren edukiaren guztizko portzentajea zehaztea diabetesa mellitus duten gaixoetan karbohidratoen metabolismoaren konpentsazio egoera ebaluatzeko metodo estandar bihurtu da. Hipergluzemia konstante eta oso altuarekin, hemoglobina guztien% 15-20 arte glicemia jasan daiteke. HbA1-en edukia% 10 gainditzen badu, orduan erretinopatia diabetikoaren garapena ondorioa da.
Angio- eta neuropatia garatzeko ardura intsulinarekiko ehun zeluletan gehiegizko glukosa gehitzea ere jotzen da. Horrek alkohol sorbitol ziklikoa haietan metatzea eragiten du, zeluletan presio osmotikoa aldatzen duena eta, beraz, edema eta narriadura funtzionatzen laguntzen du. Sorbitol zelulazko metaketa nerbio sistemako ehunetan, erretinan, lentetan eta ontzi handien hormetan gertatzen da.
Diabetetzan mikrotrombi eratzeko mekanismo patogenetikoak homeostasiaren, odol-biskositatearen eta mikroirkulazioaren nahasteak dira: plaketen agregazioa areagotzea, A2 tromboxanoa, prostacyclin sintesia ahuldua eta odol jarduera fibrinolitikoa.
Diabetesa duten paziente gehienek nefropatia garatzen dute. Glomerulosclerosis diabetikoa, nefroangiosklerosia, pielonefritisa eta abar barne hartzen ditu. Mikro- eta makangiopatiak konplikazio horien garapenean ere eragina dute. Azken urteotan, erlazio garbia erakutsi da diabetesa duten pazienteetan proteinak gernuan egoteak eta giltzurrunak azken patua artean.
Garrantzitsua da mikroalbuminuria antzematea, aldi baterako gaixotasunak kenduta. Albumearen excretion maila 20 μg / min baino gehiagoko mikroaluminuminiaren seinale diagnostikoa da. Albuminaren eta kreatininaren 3 mailen arteko erlazioak 3 baino gehiagok gaueko excretion mailak aurreikustea ahalbidetzen du 30 μg / min baino gehiagoko.
Beheko muturretan aldaketak nabaritzen dira oin diabetikoaren sindromean. Beheko muturren anpliazioa diabetesa mellitus duten pazienteetan 15 aldiz maiz egiten da populazioan baino.
Oi diabetikoaren sindromearen intzidentzia adina, gaixotasunaren iraupena, glikemia, erretzea, hipertentsio arterialaren larritasuna erlazionatzen dira. Oin diabetikoaren sindromea ez dago lotuta mikangiopatiarekin, polineuropatiarekin, beheko muturretako ontzi handi eta ertaineko aterosklerosiarekin (macroangiopatia) edo faktore horien konbinazio batekin.
Diabetearen epe luzeko deskonpensatzeak gaixotasun konbinatuen iraupena okertzen du, immunitatea gutxitzea eragiten du, prozesu infekziosoen eta hanturazkoen agerraldia eta horien kronikotasuna.
Aipatu beharra dago II motako diabetesa duten mediku askok ikastaro arinagoa duten gaixotasun gisa hautematen dutela. Diabetologoen Nazioarteko Federazioaren Europako Bulegoak eta OME Europako Bulegoak 1998an, metabolismoa eta II motako diabetesa duten gaixoen konplikazioen arriskua konpentsatzeko irizpide berriak proposatu zituzten taulan. 33,4.
33.4 taula. Konpentsazio irizpideakdiabetes mellitusII motakoa
Odoleko plasma glukosa Urdailean hutsik / otorduak aurretik mmol / L (mg / dL) 6,1 (> 110)> 7,0 (> 126)
Gaixotasunaren etiologia
1 motako diabetesa gaixotasun hereditarioa da, baina predisposizio genetikoak herenak bakarrik zehazten du bere garapena. Ama diabetikoa duen haurrengan patologiaren probabilitatea% 1-2koa izango da, aita gaixoa -% 3tik 6ra, anai-arreba -% 6 inguru.
Pankreako lesioen markatzaile umore bat edo batzuk, Langerhans uhartetxoen aurkako antigorputzak barne hartuta, gaixoen% 85-90 artean antzeman daitezke:
- glutamato dekarboxilasa (GAD) antigorputzak,
- tirosina fosfatasearen aurkako antigorputzak (IA-2 eta IA-2 beta).
Kasu honetan, beta zelulak suntsitzeko garrantzi nagusia zelulen immunitate faktoreei ematen zaie. 1 motako diabetesa normalean DQA eta DQB bezalako HLA haplotipoekin lotzen da.
Askotan patologia mota hau beste gaixotasun endokrino autoimmuneekin konbinatzen da, adibidez, Addisonen gaixotasuna, tiroideitis autoimmuneak. Endokrina ez den etiologiak ere paper garrantzitsua du:
- vitiligo,
- patologia erreumatikoak
- alopezia,
- Crohnen gaixotasuna.
Diabetearen patogenia
 1 motako diabetea bere burua sentitzen da prozesu autoimmune batek pankreako beta zelulen% 80 eta 90 suntsitzen duenean. Gainera, prozesu patologiko honen intentsitatea eta abiadura aldatu egiten dira beti. Gehienetan gaixotasunaren ikastaro klasikoan haur eta gaztetxoetan zelulak nahiko azkar suntsitzen dira eta diabetesa azkar agertzen da.
1 motako diabetea bere burua sentitzen da prozesu autoimmune batek pankreako beta zelulen% 80 eta 90 suntsitzen duenean. Gainera, prozesu patologiko honen intentsitatea eta abiadura aldatu egiten dira beti. Gehienetan gaixotasunaren ikastaro klasikoan haur eta gaztetxoetan zelulak nahiko azkar suntsitzen dira eta diabetesa azkar agertzen da.
Gaixotasuna sortu zenetik eta bere lehen sintoma klinikoak ketoacidosi edo komo ketoacidotikoen garapenera arte, aste batzuk igaro ezin dira.
Beste kasu batzuetan, nahiko bakanak, 40 urte baino zaharragoak diren pazienteetan, gaixotasunak modu ezkutuan jarrai dezake (diabetes mellitus Lada autoimmune latza).
Gainera, egoera horretan, medikuek 2 motako diabetes mellitusa diagnostikatu zioten eta sulfonilurea prestakinekin intsulina gabezia konpentsatzeko agindua eman zieten pazienteei.
Hala ere, denborarekin, hormona falta absolutuaren sintomak agertzen hasten dira:
- ketonuria,
- pisua galtzen
- bistako hipergluzemia pilulak erregulartasunez erabiltzea odol azukrea murrizteko.
1 motako diabetearen patogenia hormona gabezia absolutuan oinarritzen da. Intsulinaren menpeko ehunetan (giharrak eta koipeak) azukrearen ezintasuna dela eta, energia gabezia garatzen da eta, ondorioz, lipolisia eta proteolisia intentsitate handiagoa izaten dira. Antzeko prozesuak pisua galtzea eragiten du.
Glicemia handitzearekin batera, hiperosmolaritatea gertatzen da, diuresi osmotikoa eta deshidratazioa lagunduta. Energia eta hormona gabeziarekin, intsulinak desaktibatzen du glukogona, kortisola eta hazkunde hormonaren jariaketa.
Glukemia gero eta handiagoa izan arren, glukoneogenesia estimulatzen da. Gantz-ehunetan lipolisi azkartzeak gantz azidoen bolumenaren gehikuntza handia eragiten du.
Intsulinarekiko gabezia izanez gero, gibeleko gaitasun liposintetikoa ezabatu egiten da eta gantz-azido askeak ketogenesian aktiboki parte hartzen dute. Ketonak pilatzeak ketosi diabetikoaren garapena eta horren ondorioa - ketoacidosis diabetikoa sortzen ditu.
Deshidratazio eta acidosis igoera progresibo baten atzean, koma garatu daiteke.
Tratamendurik ez badago (intsulina terapia egokia eta errehidratazioa), kasuen ia% 100 heriotza eragingo du.
1 motako diabetearen sintomak
Patologia mota hau oso arraroa da - ez gaixotasun guztien% 1,5-2 baino gehiago. Bizitza osoan gertatzeko arriskua% 0,4 izango da. Askotan, pertsona bati diabetesa diagnostikatzen zaio 10 eta 13 urte zituela. Patologiaren manifestazioaren zatirik handiena 40 urte arte gertatzen da.
Kasua tipikoa bada, batez ere haur eta gaztetxoetan, gaixotasuna sintomatologia bizia izango da. Hilabete edo aste batzuetan garatu daiteke. Gaixotasun infekziosoek eta bestelako gaixotasunek diabetearen agerpena eragin dezakete.
Sintomak diabetesa mota guztietako ezaugarriak izango dira:
- poliuria,
- azala azkura,
- polydipsia.
Seinale hauek batez ere 1. motako gaixotasunarekin nabarmenak dira. Egunean zehar, gaixoak gutxienez 5-10 litro likido edan eta kanporatu ditzake.
Gaixotasun mota honetarako espezifikoa pisu galera handia izango da, 1-2 hilabetetan 15 kg izatera. Gainera, gaixoak hauek izango ditu:
- giharren ahultasuna
- sleepiness
- errendimendua gutxitu zen.
 Hasieran, gosearen gehikuntza arrazoigabearekin kezkatuta egon daiteke, ketoacidosia handitzen denean anorexia ordezkatzen duena. Gaixoak azetonaren usain bereizgarria izango du aho-barrunbetik (fruta usaina egon daiteke), goragalea eta pseudoperitonitisa - sabeleko mina, deshidratazio larria, koma sor dezakeena.
Hasieran, gosearen gehikuntza arrazoigabearekin kezkatuta egon daiteke, ketoacidosia handitzen denean anorexia ordezkatzen duena. Gaixoak azetonaren usain bereizgarria izango du aho-barrunbetik (fruta usaina egon daiteke), goragalea eta pseudoperitonitisa - sabeleko mina, deshidratazio larria, koma sor dezakeena.
Zenbait kasutan, paziente pediatrikoetan 1 motako diabetearen lehenengo seinaleak kontzientzia progresiboa izango da. Hain nabarmena izan daiteke ezen patologia konbentzionalen atzean (kirurgikoak edo infekziosoak) haurra koma batera eror daitekeela.
Arraroa da 35 urtetik gorako gaixoek diabetea jasaten badute (diabetea duten autoimmune latzak dituztenak), baliteke gaixotasuna ez dela hain distiratsua sentitu eta nahiko odolaz azukre odol azukrearen azterketa batean istripuz diagnostikatzen da.
Pertsona batek ez du pisua galduko, poliuria eta polidipsia moderatuak izango dira.
Lehenik, medikuak 2 motako diabetesa diagnostikatu eta drogekin tratamendua egin dezake tabletan azukrea murrizteko. Horrek, denbora pixka bat igaro ondoren, gaixotasunaren kalte-ordain onargarria bermatuko du. Hala ere, urte batzuk igaro ondoren, normalean urtebete igaro ondoren, gaixoak intsulina gabezia osoaren gehikuntzak eragindako seinaleak izango ditu:
- pisu galera dramatikoa
- ketosis,
- ketoacidosis,
- eskatutako mailan azukre maila mantentzeko ezintasuna.
Diabetesa diagnostikatzeko irizpideak
Gaixotasunaren 1. mota sintomak biziak direla eta patologia arraroa dela kontuan hartuta, odol azukre maila diagnostikatzeko azterketa bat ez da burutu. Senide hurbilen 1 motako diabetesa garatzeko aukera minimoa da eta horrek, gaixotasunaren diagnostiko nagusia lortzeko metodo eraginkorrik ez izateak, patologiaren markatzaile immunogenetikoen ikerketa sakon baten egokitasuna zehazten du.
Gehienetan gaixotasuna detektatzeko, intsulina gabezia absolutuaren sintomak dituzten gaixoetan odol glukosaren gehiegizko garrantzi handia duen izendapenean oinarrituko da.
Gaitza detektatzeko ahozko proba oso arraroa da.
Azken lekua ez da diagnostiko diferentziala. Diagnostikoa baieztatu behar da zalantzazko kasuetan, hots, glikemia moderatua hautematea 1 motako diabetearen mellitoaren seinale argi eta biziak izan ezean, batez ere gaztetan manifestazio batekin.
Diagnostiko baten helburua gaixotasuna beste diabetesa mota batzuetatik bereiztea izan daiteke. Horretarako, aplikatu C-peptido basalaren maila eta jan ondoren 2 ordu zehazteko metodoa.
Kasu anbiguoetan zeharkako diagnostiko balioa emateko irizpidea 1 motako diabetesa duten markatzaile immunologikoak zehaztea da:
- Pankreako uhartetxoen antigorputzak,
- glutamato decarboxylase (GAD65),
- tirosina fosfatasa (IA-2 eta IA-2P).
Tratamendu erregimena
Diabetes mota guztietako tratamendua oinarrizko 3 printzipioetan oinarrituko da:
- odol azukrea jaistea (gure kasuan, intsulina terapia),
- dieta elikagaiak
- pazientearen hezkuntza.
1 motako patologiarako intsulina tratamendua ordezko izaera du. Bere helburua intsulinaren sekrezio naturalaren imitazioa ahalik eta gehien aprobetxatzea da, onarpen konpentsazio irizpideak lortzeko. Intsulina terapia intentsiboa hormonaren ekoizpen fisiologikoa hurbilen du.
Hormonaren eguneroko eskakizuna sekrezio basalaren mailaren araberakoa izango da. Esposizioaren batez besteko iraupena duen 2 injekzio edo intsulina luzeko 1 injekzio Glarginek gorputza intsulina eman diezaieke.
Hormona basalaren bolumen osoak ez du sendagaiaren eguneroko eskakizunaren erdia gainditu behar.
Intsulinaren sekrezio bolumina (nutrizionala) gizakiaren hormona injekzioekin ordezkatuko da, otordu aurretik egindako esposizioaren iraupen laburra edo oso laburra izanik. Kasu honetan, dosia ondorengo irizpideen arabera kalkulatzen da:
- otorduetan kontsumitzen den karbohidrato kopurua,
- odol azukre maila eskuragarri, intsulina injekzio bakoitzaren aurretik zehaztuta (glukometro bat erabiliz neurtuta).
1 motako diabetes mellitus agertu eta berehala tratamendua behar bezain denbora luzea hasi bezain pronto, intsulina prestatzeko beharra txikia izan daiteke eta 0,3-0,4 U / kg baino txikiagoa izango da. Aldi horri "eztei" esaten zaio edo iraunkortze-urruneko fasea.
Hipergluzemia eta ketoacidosi fase baten ondoren, zeinean intsulinaren produkzioak bizirik dauden zelulak iraungitzen dituen, intsulina injekzioen bidez konpentsatzen dira akats hormonalak eta metabolikoak. Drogaek pankreako zelulen funtzionamendua leheneratzen dute eta, ondoren, intsulinaren sekrezio minimoak hartzen dituzte.
Epe hori aste pare batetik urtera arte iraun dezake. Azkenean, ordea, beta zelulen hondarrak autoimmuneak suntsitzearen ondorioz, kanporaketa fasea amaitu eta tratamendu larria behar da.
Intsulina ez den menpekoa diabetes mellitus (2 mota)
Patologia mota hau garatzen da gorputzeko ehunek azukrea behar bezala xurgatu ez dutenean edo osatu gabeko bolumenean egiten dutenean. Antzeko arazo batek badu beste izen bat ere: gutxiegitasun estrarakreatikoa. Fenomeno honen etiologia desberdina izan daiteke:
- intsulinaren egituran aldaketak obesitatea, gehiegizkoa, bizimodu sedentarioa, hipertentsio arteriala, zahartzaroan eta mendekotasunen aurrean,
- intsulina-hartzaileen funtzioetan funtzionamendu oker bat, haien kopurua edo egitura urratzeagatik,
- gibeleko ehunek egindako azukre ekoizpen eskasa,
- patologia zelulabularra, zeinean zelulen organulak intsulinaren hartzailearen transmisioa zaila den,
- pankreako intsulinaren sekrezioaren aldaketa.
Gaixotasunen sailkapena
2 motako diabetearen larritasunaren arabera, honela banatuko da:
- maila arina. Intsulina eza konpentsatzeko gaitasuna du, denbora gutxian odol azukrea murrizteko gai diren drogak eta dietak erabiltzean,
- gradu ertaina. Aldaketa metabolikoak konpentsatu ditzakezu glukosa gutxitzeko 2-3 sendagai erabiltzen badira. Etapa honetan, porrot metabolikoa angiopatiarekin konbinatuko da,
- etapa larria. Egoera normalizatzeko, glukosa jaitsi eta intsulina injektatzeko hainbat bide erabili behar dira. Etapa honetan gaixoak askotan konplikazioak izaten ditu.
Zer da 2. motako diabetesa?
Diabetesaren irudi kliniko klasikoa 2 fasetan egongo da:
- fase azkarra. Pilatutako intsulina berehala hustea glukosaren aurrean,
- fase motela. Intsulina askatzea odol handiko azukreak gutxitzeko. Fase azkarraren ondoren berehala hasten da funtzionatzen, baina karbohidratoak egonkortzeko nahikoa ez badago.
Pankreako hormonaren eraginarekiko sentikor bilakatzen diren beta zelulen patologia badago, odolean karbohidratoen kantitatearen desoreka sortzen da pixkanaka. 2. motako diabetes mellitusean, fase azkarra ez da falta, eta fase motela da nagusi. Intsulinaren produkzioa hutsala da eta horregatik ezin da prozesua egonkortzea.
 Intsulinaren hartzailearen funtzioa edo post-hartzailearen mekanismo nahikoa ez dagoenean, hiperinsulinemia garatzen da. Odolean intsulina maila altuarekin, gorputzak bere konpentsazio mekanismoa abiarazten du, oreka hormonalak egonkortzea helburu duena. Sintoma bereizgarri hori gaixotasunaren hasieran ere antzeman daiteke.
Intsulinaren hartzailearen funtzioa edo post-hartzailearen mekanismo nahikoa ez dagoenean, hiperinsulinemia garatzen da. Odolean intsulina maila altuarekin, gorputzak bere konpentsazio mekanismoa abiarazten du, oreka hormonalak egonkortzea helburu duena. Sintoma bereizgarri hori gaixotasunaren hasieran ere antzeman daiteke.
Hainbat urtetan zehar hipergluzemia iraunkorraren ondoren garatzen da patologiaren begirada. Odoleko gehiegizko azukreak izugarri eragiten du beta zeluletan. Horren ondorioz agortzen dira higaduraren eta higaduraren arrazoia, intsulina ekoizpenean gutxitzea eragin duena.
Klinikoki, intsulinarekiko gabezia pisuaren aldaketa eta ketoacidosia eratuz agertuko da. Gainera, mota honetako diabetearen sintomak hauek izango dira:
- polidipsia eta poliuria. Sindrome metabolikoa hipergluzemiaren ondorioz garatzen da eta horrek odol presio osmotikoa handitzen du. Prozesua normalizatzeko, gorputza ura eta elektrolitoak aktiboki kentzen hasten da,
- azalaren azkura. Larruazala azkurak urea eta ketonak odolean izugarri handitu direlako,
- gehiegizko pisua.
Intsulinaren erresistentziak konplikazio ugari sortuko ditu, bai lehen mailakoak, bai bigarren mailakoak. Beraz, lehen taldeko medikuak honako hauek dira: hiperglicemia, glukogenoaren produkzioaren moteltzea, glukosuria, gorputzaren erreakzioak inhibitzea.
Bigarren konplikazioen multzoak honako hauek izan behar ditu: lipidoak eta proteinak askatzeko estimulazioa karbohidratoak bihurtzeko, gantz azidoak eta proteinak ekoizteko inhibizioa, kontsumitutako karbohidratoekiko tolerantzia gutxitzea, pankrearen hormonaren sekrezio azkarra narriatzea.
2. motako diabetesa nahikoa ohikoa da. Gutxi gorabehera, gaixotasunaren prebalentziaren benetako adierazleak 2-3 aldiz ofiziala izan daiteke.
Gainera, konplikazio larriak eta arriskutsuak sortu ondoren bakarrik laguntza medikoa bilatzen dute. Hori dela eta, endokrinologoek azpimarratu dute garrantzitsua dela ohiko azterketak egitea ez ahaztea. Arazoa lehenbailehen identifikatzen lagunduko dute eta tratamendua azkar hasten.
|


 1 motako diabetea bere burua sentitzen da prozesu autoimmune batek pankreako beta zelulen% 80 eta 90 suntsitzen duenean. Gainera, prozesu patologiko honen intentsitatea eta abiadura aldatu egiten dira beti. Gehienetan gaixotasunaren ikastaro klasikoan haur eta gaztetxoetan zelulak nahiko azkar suntsitzen dira eta diabetesa azkar agertzen da.
1 motako diabetea bere burua sentitzen da prozesu autoimmune batek pankreako beta zelulen% 80 eta 90 suntsitzen duenean. Gainera, prozesu patologiko honen intentsitatea eta abiadura aldatu egiten dira beti. Gehienetan gaixotasunaren ikastaro klasikoan haur eta gaztetxoetan zelulak nahiko azkar suntsitzen dira eta diabetesa azkar agertzen da. Hasieran, gosearen gehikuntza arrazoigabearekin kezkatuta egon daiteke, ketoacidosia handitzen denean anorexia ordezkatzen duena. Gaixoak azetonaren usain bereizgarria izango du aho-barrunbetik (fruta usaina egon daiteke), goragalea eta pseudoperitonitisa - sabeleko mina, deshidratazio larria, koma sor dezakeena.
Hasieran, gosearen gehikuntza arrazoigabearekin kezkatuta egon daiteke, ketoacidosia handitzen denean anorexia ordezkatzen duena. Gaixoak azetonaren usain bereizgarria izango du aho-barrunbetik (fruta usaina egon daiteke), goragalea eta pseudoperitonitisa - sabeleko mina, deshidratazio larria, koma sor dezakeena. Intsulinaren hartzailearen funtzioa edo post-hartzailearen mekanismo nahikoa ez dagoenean, hiperinsulinemia garatzen da. Odolean intsulina maila altuarekin, gorputzak bere konpentsazio mekanismoa abiarazten du, oreka hormonalak egonkortzea helburu duena. Sintoma bereizgarri hori gaixotasunaren hasieran ere antzeman daiteke.
Intsulinaren hartzailearen funtzioa edo post-hartzailearen mekanismo nahikoa ez dagoenean, hiperinsulinemia garatzen da. Odolean intsulina maila altuarekin, gorputzak bere konpentsazio mekanismoa abiarazten du, oreka hormonalak egonkortzea helburu duena. Sintoma bereizgarri hori gaixotasunaren hasieran ere antzeman daiteke.